2021年04月23日
新型コロナウイルス感染症の拡大で叫ばれる「医療崩壊」。何が問題なのか――。識者たちにインタビューする企画の3回目は、全国自治体病院協議会の小熊豊会長(砂川市立病院名誉院長)。小熊会長は、医療資源の分散のためコロナ患者受け入れですぐに医療がひっ迫する現状の医療提供体制について、集約化に向けさらなる再編・統合が必要と指摘。一方、民間病院が病院全体のうち約8割を占めるという状況が、再編・統合を推進する上で大きな課題であるとの認識を示しました(聞き手はGHC社長の渡辺さちこ、インタビューは2021年2月24日実施)。
――全自病協の会長に就任されてからそろそろ丸3年です。どのように振り返えられますか。
「とにかく、去年からのコロナが大変だった」の一言です。

「地域の住民が必要とする医療」を第一に考えるのが、自治体病院の本来の役割。経営的にプラスになるか否かは二の次として、安心安全で必要な医療を提供し続けることを常に考えてきました。
そうした中で、今回の新型コロナのようなパンデミックは、全く想定していませんでした。私も含めて多くの医療従事者がそうだったと思います。当然、準備も覚悟もできていない。当初あった混乱の最大の原因は、「全く準備ができていないこと」だったと考えています。
ただ、相当な混乱の中、自治体病院の職員たちは、自らの危険を顧みず、コロナという未知の危機に対して、本当に真摯に対応してくれました。まだ収束というわけではありませんが、この1年で我々もかなりの経験と知識を得て、「正しく恐れて、正しく対応する」ことができるようになってきました。「未知の危機に対応する」という自信にもつながりました。
こうした経験、知識、自信は、大変な苦労をして現場の職員たちが培ってくれたものです。
――当初の混乱期から最前線で活躍されていた自治体病院の職員の皆様には、心から敬意を表します。一方、新型コロナ感染拡大の「第3波」においてもなお、医療現場の混乱は続いているようです。例えば、当社の調査では、コロナ入院患者の重症度別の役割分担が未だにうまく機能していないことが分かっています(関連記事『データが示す「新型コロナ第3波」の教訓』)。
コロナ患者は、ある程度の病床規模があり、ゾーニングなどの感染症対策ができる施設でなければ、受け入れるべきではありません。一般病床3床を休床にして、コロナ対策病床を1床用意できるイメージですから。

やはり、大学病院や地域の基幹病院のような比較的病床規模が大きい医療機関で中等症以上を見るべきです。病院によっては小さくても人工呼吸器やECMOを扱える病院もありますが、こうした特別な事例は除き、全体最適化と効率性を考えると、重症度別で役割分担を明確にする「層別化」をした方がいいと思います。
そのためには、今回のコロナの実績ベースで、地域のそれぞれの病院がどのような役割を担うべきなのかを、普段から地域全体で話し合っていくべきでしょう。「この病院はコロナ重症患者を何人まで受け入れられる」など日々の情報を、地域でしっかりと共有するのです。これまで隔離病室だった感染症病床を、平時は一般病室として使いつつ、有事の際は感染症対策病床として使えるようにするなど、病棟や病室のあり方も見直す必要があります。
このような体制について、コロナの経験を生かしてそれぞれの役割を明確にするとともに、行政も交えてしっかりと話し合う必要があります。
――日本の病床数は人口当たり世界一多いですが、そのため医療従事者などの医療資源が分散して個々の医療機関の医療提供体制が「薄い」という問題があります。当社の調査では、400床以上の医療機関であっても、1日当たりのコロナ入院患者の受け入れ数の中央値が6人で少ない(図表参照)。これは、中等症以上のコロナ患者は濃厚なケアが必要になるので医療者があっという間にキャパオーバーになるからです。この状況を打開するには、医療機関の集約化、再編・統合は避けられないと考えます。
機能分化と連携による層別化の実現には、「人」の問題が大きい。「感染症専門医が足りない」「重症患者を診る救命救急医や集中治療専門医などが足りない」など、こうした医師や看護師の分散に基づく課題については、やはり集約化が必要です。有事の際の問題ではなく、平時から人材の役割分担と集約化ができている医療提供体制の構築が必要で、つまり再編・統合などは避けて通れないでしょう。
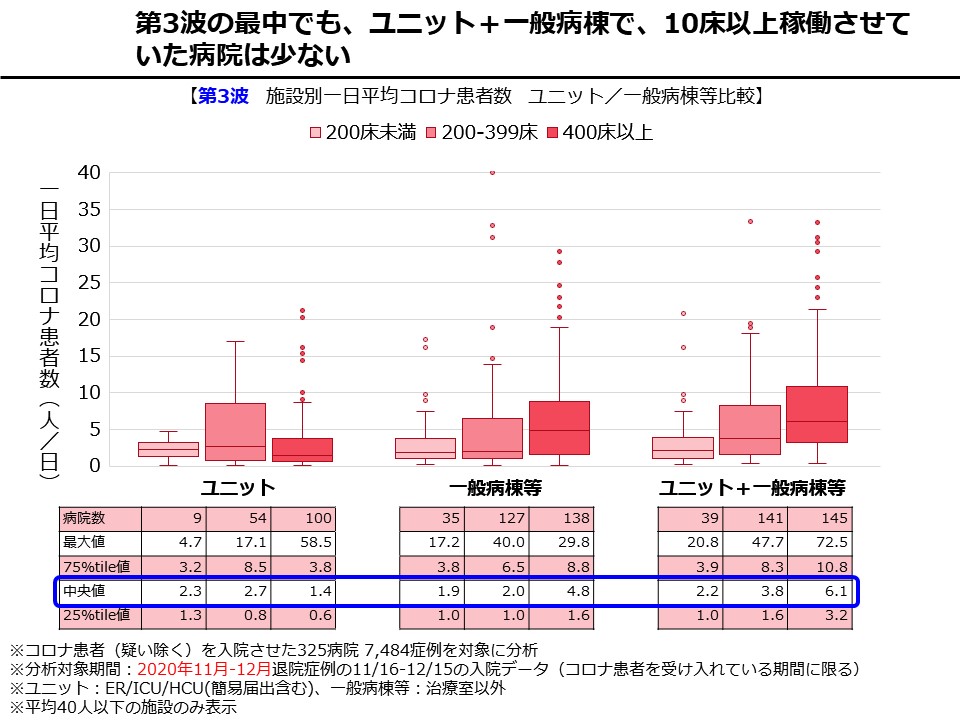
ただ、再編・統合によって高度急性期に対応できる超巨大病院ができたとして、例えばそれが県で1箇所しかないということになると、「それだけで県全体の高度急性期を見られるのか」という問題はあります。やはり、ある程度の集約化を進める一方で、「超巨大病院だけでは診きれない医療圏をどうカバーするか」という視点も同時に必要です。
そのためには、「どういう医療提供体制が望ましいのか」を、しっかりと地域で話し合っていかないといけない。改めて、今の医療提供体制が本当にこのままでいいのかを、真剣に考えていかなければならない時期に差し掛かっているのです。
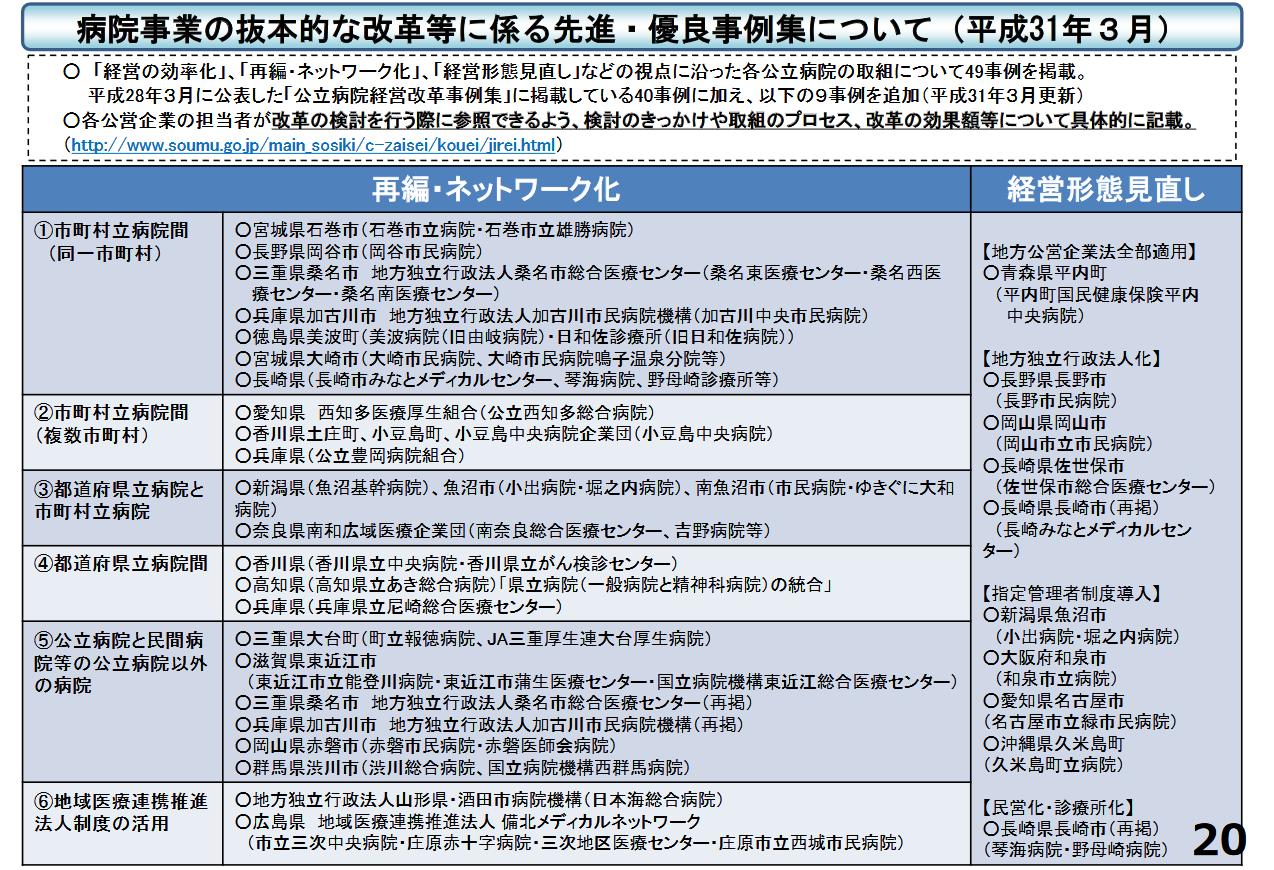
その際の課題は民間病院が全病院のうち8割を占めているという問題です。民間は独立採算による事業主なので、これからの医療提供体制を考えていく際、経営が成り立つことを念頭に入れることは当然でしょう。一方、自治体病院は「赤字を垂れ流している」と批判されていることも承知です。ただ、自治体病院は経営も大事ですが、地域の医療提供体制を第一に考える役割を担っています。そのため、民間病院では経営的に成り立たない診療科や地域を自治体病院が担ったり、再編・統合に応じたりすることについてもやぶさかではない。実際、すでに自治体病院の再編統合はかなり進んでいると認識しています(参考資料「公立病院改革の取り組みについて」※以下は左記スライド抜粋)。
――再編・統合を含めた医療提供体制の見直しに向けた調整は非常に難しいと感じています。地域医療構想の「調整会議」だけで話し合いが進むでしょうか。
非常に難しいですが、今はほかに手段がないので、引き続き今後の医療提供体制について、行政を含めて一緒に考えていかなければならないでしょう。
また、自治体病院の再編・統合による巨大病院の誕生を、警戒する動きもあります。ある地域の再編・統合では、民間から自治体病院に患者がシフトすることを警戒してか、一部の民間病院からクレームが寄せられるという事例も出ています。
我々は自治体病院の使命として、「必要な医療提供体制を構築し、普段からそれらを活用できる医療提供体制を作るべき」と考えています。ただ、民間病院にとっては、その方向性に考え方としてはご賛同いただけたとしても、実際に自分たちの病院がある近隣の医療圏でも同じことが言えるのかというと、必ずしもそうとはいえないというところが、この問題の最も難しいところなのです。
連載◆識者が語る「医療崩壊の真実」(3)―小熊豊・全国自治体病院協議会会長
(上)医療資源分散でひっ迫、一番の問題は「民間8割」
(下)「介護の再編・統合」を考える時がきた

株式会社グローバルヘルスコンサルティング・ジャパンの代表取締役社長。慶應義塾大学経済学部卒業。米国ミシガン大学で医療経営学、応用経済学の修士号を取得。帰国後、ジョンソン・エンド・ジョンソン株式会社コンサルティング事業部などを経て、2003年より米国グローバルヘルスコンサルティングのパートナーに就任。2004年3月、グローバルヘルスコンサルティング・ジャパン設立。これまで、全国800病院以上の経営指標となるデータの分析を行っている。近著に『医療崩壊の真実』(エムディーエムコーポレーション)など。
| 広報部 | |
 | 事例やコラム、お役立ち資料などのウェブコンテンツのほか、チラシやパンフレットなどを作成。一般紙や専門誌への寄稿、プレスリリース配信、メディア対応、各種イベント運営などを担当する。 |
Copyright 2022 GLOBAL HEALTH CONSULTING All rights reserved.